妊娠合并血栓性血小板减少性紫癜
作者:佚名 日期:2015年12月11日 来源:本站原创 浏览: 次
妊娠合并血栓性血小板减少性紫癜 血栓性血小板减少性紫癜(TTP)为一罕见的微血管血栓-出血综合征,其主要特征为发热、血小板减少性紫癜、微血管性溶血性贫血、中枢神经系统和肾脏受累等,称为五联征,有前三者称为三联征。本病病情多数凶险,死亡率高达54%,年轻妇女稍多,且好发于育龄期,故可在妊娠期并发。治疗性流产后几天亦可发病,分娩后尤其易发生,亦有因口服避孕药、子宫切除后而发病者。有人报告同一家庭几个成员中发生TTP,有一组病例姐妹2人相隔几年发病,均发生于妊娠期。
病因
(一)发病原因
TTP的病因不明,无病因可查者称为原发性。部分病人可能与药物过敏、免疫风湿性疾病、妊娠、各种感染和遗传有关。近年报道HIV(人类免疫缺陷病毒)感染相关的TTP,伴有严重贫血和血小板减少及轻度肾功能不全。其病人血浆中存在1种或多种血小板聚集因子(PAF),或缺乏正常血浆中存在的PAF抑制因子,使血小板聚集。有人在TTP病人血浆中分离出vWF巨多聚体,在体外能聚集血小板,认为vWF的代谢异常也可能与TTP的发病有关。
(二)发病机制
发病机制尚未阐明,目前认为有以下几种可能(图1):
1.小血管病变 在有明显病变的毛细血管中,电镜下可见内皮有血栓形成前病理变化,由于微循环中发生病变,故可引起微血管性红细胞溶解,后者又可加重局部的血栓形成,若病变较广泛,则可导致血小板减少。文献报道TTP可伴发系统性红斑狼疮、类风湿关节炎、多发性结节性动脉炎、舍格伦综合征等,这些疾病的特点都有一定程度的血管炎病变。
有人发现TTP患者的血管内皮细胞中缺乏一种纤溶酶原激活剂,使局部纤维蛋白溶解功能发生障碍,导致小血管中血栓形成。研究证实,局部血小板激活可能在TTP发病机制中起一定作用。部分TTP患者老化期的血浆可使其血小板聚集活性逐渐降低,因此认为患者血浆中可能存在某种血小板激活因子(PAF),也可能同时缺乏抑制血小板激活因子(PAFI)而致病。有人报告血小板的明显聚集需高分子VWF多聚物结合到血小板表面结构中的GPIb,随后血浆蛋白[可能是冻干人纤维蛋白原、凝血酶调节蛋白(thrombomodulin,TM)和纤连蛋白]结合到GPⅡb/Ⅲa复合物上去。
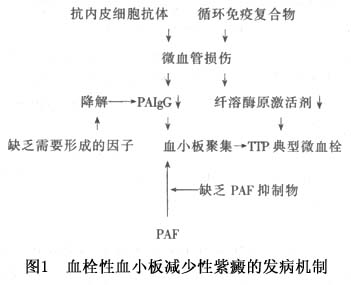
目前认为,血管内皮细胞损伤是TTP的致病因素之一。TM是在血管内皮细胞、胎盘合胞体滋养层和血小板的一高亲和力凝血酶受体。1991年,Takahashi等测定了13例急性TTP患者的TM。结果发现,8例患者TM浓度升高;合并SLE者TM浓度高于无SLE者。TM浓度与组织型纤溶酶原激活剂(t-PA)和vWF:Ag明显相关,但与血小板数无关。急性TTP患者无论病情是否缓解,而TM浓度无明显差异。作者认为,TTP患者血管内皮细胞均有损伤,惟程度各异,TM浓度与病变严重程度有一定关系。
2.弥散性血管内凝血(DIC) 本病的主要病理变化为微循环中有散在的血栓。有人认为本病的本质是DIC。Takahashi等检测了10例急性TTP患者的血浆凝血酶,抗凝血酶Ⅲ复合物(TAT)和纤溶酶-α2-抗纤溶酶复合物(PAP)。患者的TAT、PAP值均高于正常对照。但两者之间未见相关性。5例患者缓解后,其PAP和TAT值均明显下降,但其他止、凝血指标未见异常。作者认为,TTP患者确实存在有凝血酶和纤溶酶生成增多,但多数患者无消耗性凝血现象存在。
3.前列腺素(PGI2)合成减少或血浆中缺乏某些防止PGl2降解的因子 约60%的TTP患者用全血或血浆可获得缓解,若用5%人血白蛋白治疗则恶化。研究发现患者PGI,生成正常,但其降解速度加速,提示正常血浆中有一种能防止PGI2迅速降解的因子,它不存在于清蛋白中。此因子的半衰期为2周,它能延长PGI2的生物活性,其缺乏可致PGI2减少,伴发微血管血栓形成。Hensby等(1979)报告TTP患者血浆中6酮-PGFIα减少,进一步证明这一学说。
有人认为本病为血管内皮缺乏促进PGl2形成的物质而致病,使用双嘧达莫可促进其形成而起治疗作用。亦有人报告以凝集的血小板中释放出来的β-TG能进一步阻止PGI2合成。
4.免疫学说 有人认为,TTP患者的血管病变系免疫损伤所致。资料表明,TTP血清中的IgG可使内皮细胞杀死率达70%,而对照组仅16.8%。
Bums将3例TTP患者血清提纯的IgG与培养的人脐静脉内皮细胞一起孵育,免疫荧光法证实内皮细胞表面有IgG抗体结合。这种特异性抗体能引起内皮细胞进行性溶解,血管内皮细胞损伤可致PGI2形成低下,纤溶酶原激活剂降低,最后导致微血栓形成。
有的报道指出,TTP的血小板表面相关免疫球蛋白(PAIgG)增高,治疗好转时降低。血小板表面附有IgG时易被单核巨噬细胞系统破坏,致使血循环中血小板数减少。
症状体征
起病往往急骤,典型病例有发热、乏力、虚弱,少数起病较缓慢,有肌肉和关节痛前驱症状,以后迅速出现其他症状。亦有以胸膜炎、雷诺现象、妇女阴道流血为最初主诉。HIV感染者1/2病人无症状。患者发热占75%,神经系统症状占40%,头痛占61%。典型的临床表现主要有下列特点。
1.血小板减少引起出血 以皮肤黏膜为主,表现为瘀点、瘀斑或紫癜、鼻出血、视网膜出血、生殖泌尿道和胃肠出血,严重者颅内出血。主要是因为微血管内血栓形成过程中消耗了大量的血小板所致。
2.微血管病性溶血性贫血 主要是因血流经过病变血管时(特别是小动脉),红细胞受到机械性损伤及破坏而引起不同程度的贫血。正常红细胞用51Cr标记后在TTP患者循环内半寿期仅3天(正常25~26天)。约1/2的病例出现黄疸,间接胆红素升高,20%有肝脾大,少数情况下有雷诺现象。
3.神经精神症状 其严重程度决定本病的预后。有人报告168例中有151例出现神经系统症状,占90%,其症状特点为变化不定,初期为一过性,50%可改善,可反复发作。患者可有不同程度的意识紊乱,30%有头痛和(或)失语、说话不清、眩晕、惊厥、痉挛、感觉异常、视力障碍、知觉障碍、定向障碍、精神错乱、谵妄、嗜睡、昏迷、脑神经麻痹,45%有轻瘫,有时有偏瘫,可于数小时内恢复。
4.肾脏症状 表现为蛋白尿、镜下血尿和管型尿,但肉眼血尿不常见。40%~80%有轻度氮质血症,肌酐清除率下降,这与肾脏血管广泛受累有关。重者可发生急性肾衰。
5.发热 不同病期均可发热,常达38~40.5℃。其原因不明,可能与下列因素有关:
(1)继发感染,但血培养结果阴性。
(2)下丘脑体温调节功能紊乱。
(3)组织坏死。
(4)溶血产物的释放。
(5)抗原抗体反应使巨噬细胞及粒细胞受损,并释放出内源性致热源。
6.其他 心肌多灶性出血性坏死,心肌有微血栓形成,并可发生心衰或猝死。心电图示复极异常或各种心律失常。亦有报告出现肺功能不全,有的出现腹痛、肝脾大,少数有淋巴结轻度肿大、各种类型的皮疹、恶性高血压、皮肤和皮下组织有广泛性坏死、动脉周围炎以及无丙种球蛋白血症等。
多数学者认为根据三联征(微血管病性贫血、血小板减少和精神神经症状)即可诊断TTP。但也有认为必需具备五联征(加发热及肾脏损害)才能诊断。Cutterman等的诊断标准如下:
1.主要表现
(1)溶血性贫血,末梢血片可见红细胞碎片和异形红细胞。
(2)血小板计数<100×109/L。
2.次要表现
(1)发热,体温超过38.3℃。
(2)特征性神经系统症状。
(3)肾脏损害,包括血肌酐>177μmol/L和(或)尿常规检查发现血尿、蛋白尿、管型尿。
若有2个主要表现加上任何一个次要表现,诊断即可成立。
检查化验
1.血象 100%的病人均有贫血表现,为正细胞正色素性,1/3的患者血红蛋白<60g/L,血象中变形红细胞及碎片者占95%,并可见球形红细胞。有核红细胞及网织红细胞明显升高(>30%),持久性血小板减少者占92%,中位数(8.0~40.4)×109/L。白细胞升高者占60%,类白血病反应少见,但可有明显左移,并可见幼稚粒细胞。
2.骨髓象 红细胞系统显著增生,巨核细胞数正常或增高,多数为幼稚巨核细胞,呈成熟障碍。
3.出凝血检查 出血时间正常,血块收缩不佳,束臂试验阳性,凝血酶原时间延长占20%,部分凝血活酶时间延长占8%。FDP阳性者占70%,凝血酶时间延长占48%。一般无典型DIC的实验室变化。
4.溶血指标的检查 直接Coombs试验阴性,继发性者少数可呈阳性。血清胆红素升高,轻度胆红素血症占84%~100%。游离血红蛋白升高,结合珠蛋白下降及血红蛋白尿。
5.免疫学检查 10%~20%的患者狼疮细胞可阳性。抗核抗体50%阳性,少数类风湿因子阳性。补体大多正常。LDH100%升高,且与临床病理及严重程度相平行。
1.脑脊液压力与蛋白质轻度增高,细胞数正常,蛛网膜下腔出血少见。脑电图正常,或有弥漫性双侧皮质异常或局限性节律异常。
2.皮肤活检为最安全的病理诊断方法,瘀点区1/2病例阳性。骨髓凝块切片60%阳性。尸体解剖病理检查仅44%阳性,故阴性不能排除本病。
3.转化生长因子β1(TGFβ1)增加,对骨髓造血有抑制作用,即临床观察到缺乏明显补偿性造血,待临床缓解期仍维持一些抑制作用,以致仍有血小板激活情况的存在。
4.心电图呈ST-T变化,心律失常和传导阻滞少见。
5.胸片可见广泛性肺泡和间质变性浸润病变。
鉴别诊断
1.弥散性血管内凝血(DIC) 该病患者没有严重的溶血性贫血和一过性多变性的神经精神症状,却有严重出血、血小板减少、凝血因子减少、继发性纤维蛋白溶解的证据,蛋白C测定明显降低,组织因子抗原明显增高。TTP血小板减少外,有破碎红细胞,凝血因子一般并不减少,蛋白C测定正常,FDP不增高或轻度增高,3P阴性,组织因子抗原轻度下降,治疗后1个月不明显升高,而其抑制物(TFPI)明显升高。但有时TTP和DIC的鉴别较困难(表1)。

2.Evans综合征 自身免疫性溶血性贫血伴免疫性血小板减少性紫癜,可有肾功能损害的表现,Coombs试验阳性,无畸形和破碎红细胞,无神经症状。
3.系统性红斑狼疮(SLE) 有关节症状、肾损害、神经症状,并有溶血性贫血、皮肤损害,LE细胞阳性,外周血中无畸形和碎裂红细胞。
4.溶血尿毒症综合征(HUS) 目前倾向于TTP和HUS是同一疾病的2种不同临床表现,是一种多基因性疾病,并属于血栓性微血管病(TMA)。HUS的病变以肾脏损害为主,大多数为4岁以下幼儿,成人偶见,发病时常有上呼吸道感染症状和消化道症状,以急性肾功能衰竭的表现最为突出,除微血管病性溶血及血小板减少外,一般无精神症状(表2)。

预防保健
积极治疗原发病,避免或减少服用磺胺类药物、口服避孕药,防止中毒及感染。
(一)治疗
以往认为TTP是一种严重的疾病,病死率较高。近年来由于治疗方法的进步,其存活率可达60%~75%。由于TTP可能是多种病因引起,故应针对不同病情进行治疗,如抗感染、抗休克治疗等。
1.糖皮质激素 单独使用者不多。一般开始用泼尼松60~80mg/d,必要时增至100~200mg/d。不能口服者亦可用相应剂量的氢化可的松或甲基强的松龙。对急性原发性TTP的治疗意见不统一,激素可能加重血小板血栓的形成。亦有人认为单用激素者只有11%有效,应与其他方法合用才能有较高的疗效。
2.免疫抑制剂 特别对PAIgG增高者,常用长春新碱。近年有人报告长春新碱应考虑为本病的最初治疗,有效率占2/3。Pallavicini等(1994)提出TTP患者血浆置换和药物常规治疗无效时,长春新碱是一种有前途的药物,静注每周2mg,开始治疗后的第24~50天,长春新碱总量达6~14mg可完全缓解。
暴发性或进展性可用丝裂霉素、环孢素和顺铂等药物进行治疗。孕妇不宜用。
3.肝素 TTP很少有DIC变化,故用肝素无益,且用肝素后可并发血小板减少性紫癜。
4.抗血小板聚集剂 可用吲哚美辛、阿司匹林(600~2400mg/d)、双嘧达莫(潘生丁)
(200~600mg/d)、右旋糖酐-40(500ml,2次/d,共14天)。有人认为至少部分患者抗血小板药物对TTP初次缓解和维持缓解起重要作用。因此,抗血小板药在综合治疗中起辅助作用,取得缓解后可作为维持治疗,疗程需长达6~18个月,停药过早易复发。单用时疗效较差,常与糖皮质激素合用。
近年来介绍应用PGI2治疗本病,但此激素半衰期很短,故必须维持静滴,且仅适用急性病例,剂量为400mg,5次/d,或800mg,每8小时1次。孕妇不宜用。
5.脾切除 目前意见仍不统一。多数人认为不宜单独行脾切除治疗本病,若病程7天内不能改善临床和生化表现,应及早应用。孕妇慎用。
6.输注血浆疗法 有人报道单纯输血浆29例TTP中17例完全缓解,适用于慢性型或复发型,但须注意心血管负荷过重;当严重肾功能衰竭时,可与血液透析联合应用。上海瑞金医院曾见一例男性43岁TTP患者,输血浆为主要疗法,共输2200ml,昏迷20天后抢救成功,恢复健康。
7.血浆置换疗法 自1976年开始采用本法治疗TTP后疗效迅速提高,达67%~84%,使TTP预后大为改观。当PAIgG不增高或经用大剂量激素无效的重症患者可考虑本法,特别适用于有心功能不全者。注意不宜用冷沉淀物作为血浆交换,以免大量vWF因子促发血管内血小板聚集。输注血小板应列为禁忌。
8.静注免疫球蛋白 反复发作者,5g/d,共3天,对中危组TTP有效,缓解后稳定,但低危组不能证实有效,不作为一线治疗方法。
9.产科管理 如孕前或早孕期发生TTP,不仅容易确诊,而且也有按上述处理取得成功的报道。但如本病发生在妊娠晚期,要明确诊断就较困难,特别与重度妊高征难以鉴别。因此,在临床确诊前,可先按重度妊高征处理原则积极处理。对可疑病人,若能及早输新鲜血浆及时结束分娩,或许能使病人存活。Kitay(1973)认为,TTP也可能是妊高征病理生理过程的某种发展,因此必须迅速终止妊娠,以改善预后。由于病情极为危重,故以剖宫产为宜。是否同时做脾切除则尚有争议。如胎儿血小板数正常,产道条件成熟,也可经阴道分娩。
(二)预后
妊娠与疾病的相互影响:有文献提示流产后和妊娠分娩后有促使TTP发生的可能。
妊娠罹患此病对母婴均极危险。据文献综述29例经病理验证妊娠合并TTP的患者中,只有6例产后存活达6个月,仅2例(7%)存活2年以上,婴儿存活仅9例,且其中2例胎儿娩出后发生血小板减少,其围生儿死亡率高达69%。本病发生在孕33周以后者不到半数,虽不会并发胎儿血小板减少,但可引起早产。因此对收住院的重度妊高征合并血小板减少的患者,有必要做血小板监测和仔细的血片检查,如发现有微血管性溶血性贫血,应警惕合并本病的可能。
医院介绍

河北无极血康中医医院中医血液病专科,2006年8月被石家庄市市政府主管部门指定为“城镇职工基本医疗保险”定点单位。2018年底我院升级为中医二级医院,为医保定点医院…【详细】
最新资讯
- 2021 ASH出凝血疾病研究成果汇总
- 慢性肝病常见并发症——血小板减少的管理
- 重症发热伴血小板减少综合征诊治专家共识2022
- MYH9相关血小板减少症
- 特发性血小板减少性紫癜最新盘点
- 血栓性血小板减少性紫癜的发病机制及诊断流程
- ITP疾病背景与治疗进展
- Caplacizumab可预防获得性血栓性血小板减少性
- ASH免疫性血小板减少症循证指南(2019版)
- 急性白血病化疗所致血小板减少症诊疗中国专家




